Microbiota intestinale e PCOS, quale legame?
Il microbiota intestinale è la più ricca e funzionale microflora dell’organismo umano, comprendendo 1014 microrganismi e commensali solo all’interno del tratto intestinale.
Numerosi studi hanno evidenziato l’esistenza di una stretta correlazione tra microbiota intestinale e vie metaboliche umane. In altre parole, la presenza e lo sviluppo di una varietà di disturbi endocrini e metabolici, come la PCOS, risultano influenzati dalla struttura dinamica della flora intestinale.[1]
Quest’ultima può essere considerata come un vero e proprio organo endocrino e, come tale, gioca un ruolo da protagonista durante l’intera vita riproduttiva della donna, interagendo con estrogeni, androgeni, insulina e altri ormoni.
Squilibri nella composizione del microbiota possono determinare complicanze durante la gravidanza, sindrome dell’ovaio policistico, endometriosi e cancro; tuttavia, la ricerca riguardante i meccanismi coinvolti è ancora limitata. [2]
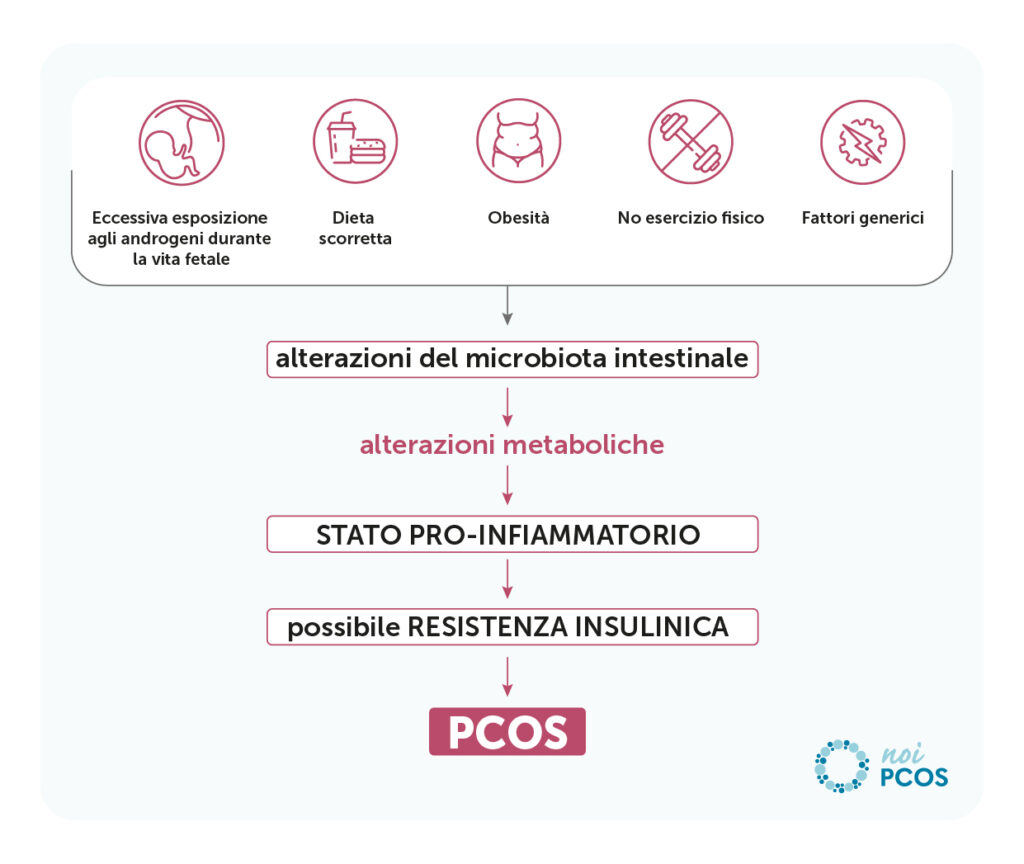
Possibili cause di alterazione del microbiota intestinale
Le variazioni nel microbiota intestinale si associano a numerosi fattori, relativi sia all’ospite, sia all’ambiente, inclusi dieta, genetica dell’ospite e pattern ormonale. [2]
Ad esempio, un’analisi retrospettiva ha mostrato che la riduzione della popolazione di alcune specie batteriche intestinali si correlavano a maggiori livelli circolanti di testosterone e alterato metabolismo del glucosio, che sappiamo bene essere due caratteristiche chiave della paziente con PCOS.[2]
Ciò suggerisce che una maggiore esposizione al testosterone durante la vita fetale, come accade spesso se la madre soffre a sua volta di PCOS, potrebbe causare dal principio un’alterazione della flora batterica; in futuro, questo predisporrà allo sviluppo di sindrome dell’ovaio policistico e quindi a un circolo vizioso.
Altri fattori da considerare nell’eziopatogenesi dei dismicrobismi intestinali sono l’obesità e il sovrappeso, causati a loro volta da una dieta ad alto contenuto di grassi e zuccheri a rapido assorbimento.
Studi cumulativi hanno dimostrato che l’obesità può deregolare processi correlati alla fertilità femminile, inclusi la secrezione di ormoni sessuali, la maturazione degli ovociti, l’impianto endometriale e altre importanti funzioni riproduttive.
Sebbene non siano stati definiti con esattezza i meccanismi responsabili delle alterazioni del microbiota, è certo che queste ultime contribuiscono a determinare alterazioni metaboliche tipiche delle donne con PCOS.
Come agisce il microbiota intestinale sul metabolismo?
Il microbiota intestinale partecipa in maniera significativa alle attività metaboliche dell’ospite, interagendo attivamente con esse.
In particolare, attraverso i suoi effetti sul sistema immunitario, sembra contribuire alla regolazione del metabolismo del glucosio.
Uno specifico ceppo, B. vulgatus, è stato attentamente valutato da un’analisi cinese del 2019. Attraverso questo studio è emersa l’importanza del ruolo di cellule e proteine dell’immunità nel regolare i meccanismi che porterebbero all’insulino-resistenza, in particolar modo l’interleuchina 2.
Nello studio sono stati inoculati dei topi con B. vulgatus, con conseguente sviluppo di PCOS.
Successivamente, si è somministrata interleuchina-2 ai topi con PCOS e si sono verificati [3]:
- riduzione della resistenza insulinica;
- regolazione del ciclo ovarico;
- cambiamenti morfologici dell’ovaio;
- riduzione delle alterazioni ormonali;
- di conseguenza, riduzione dell’infertilità.
Cosa ci conferma il ruolo dell’interleuchina 2?
In generale, le interleuchine sono proteine prodotte durante la risposta infiammatoria.
Gli studi eseguiti necessitano di approfondimenti, ma confermano nuovamente l’ipotesi del ruolo di uno stato pro-infiammatorio nello svilupparsi e nel perpetuarsi della PCOS.
Infatti, la riduzione dell’interleuchina 2 come regolatore dell’infiammazione porterebbe a cambiamenti pro-infiammatori, responsabili dello sviluppo della resistenza insulinica.
Quale trattamento?
Posto il ruolo vitale della flora intestinale nella regolazione del metabolismo umano, alcuni hanno focalizzato maggiormente l’attenzione sulla stessa come nuovo target terapeutico.[1]
Come sempre, anche in quest’ottica si sottolinea il ruolo dello stile di vita, comprendente vita sana ed esercizio fisico. Infatti, entrambi possono modificare rapidamente la relativa abbondanza delle specie coinvolte nello sviluppo di disordini immunitari e metabolici.
A questo si associa, sicuramente, l’assunzione di myo-inositolo e acido folico per indurre l’ovulazione.
Se vuoi approfondire questo argomento leggi anche Myo inositolo: per gli Esperti vero alleato nella PCOS
Quanto ai farmaci, l’approccio comprende la terapia con estroprogestinici per alleviare i sintomi e tenere sotto controllo i valori ormonali, oppure metformina e antiandrogeni come terapia causale.
Se vuoi approfondire questo argomento leggi anche Inositolo e metformina: ultimi studi a confronto
Inoltre, dati cumulativi hanno raccomandato come opzione di trattamento nelle pazienti con PCOS probiotici e prebiotici.[4]
Fonti
[1] He, F.-F. & Li, Y.-M. Role of gut microbiota in the development of insulin resistance and the mechanism underlying polycystic ovary syndrome: a review. J. Ovarian Res. 13, 73 (2020).
[2] Qi X. et al., The impact of the gut microbiota on the reproductive and metabolic endocrine system
[3] Qi, X. et al. Gut microbiota-bile acid-interleukin-22 axis orchestrates polycystic ovary syndrome. Nat. Med. 25, (2019).
[4] Zhao, X. et al., Exploration of the Relationship Between Gut Microbiota and Polycystic Ovary Syndrome (PCOS): a Review. Geburtshilfe Frauenheilkd. 80, 161–171 (2020).